Kotona annettava mekaaninen ventilaatiohoito
Ventilaatiopotilaiden vaativat ja muuttuvat tarpeet edellyttävät huolellista hallintaa ja seurantaa. Katso, miten edistynyt ventilaatioteknologia voi tehostaa titrausta, seurantaa ja ventilaatiota, ja tutustu ResMedin ratkaisuihin, jotka parantavat potilaan hoitokokemusta.
Usein kysytyt kysymykset titrauksesta
Mekaanisen ventilaation ensisijaisena tavoitteena on edistää hengityskaasujen vaihtoa ja antaa väsyneiden hengityslihasten palautua rasituksesta6. Lähtötilanteen arvioinnin jälkeen mekaaninen ventilaatio aloitetaan vakioasetuksilla Sen jälkeen säädetään ventilaatioparametrit, kuten kertahengitystilavuus, hengitystaajuus, PEEP ja FiO2. Hoidon miellyttävyydestä ja potilaan ja ventilaattorin välisestä synkronoinnista huolehditaan, ja asetukset arvioidaan uudelleen, jotta voidaan varmistaa, että hoito vastaa potilaan tarpeita ja mieltymyksiä.
Seuraavia seikkoja kannattaa pohtia titrauksen yhteydessä.
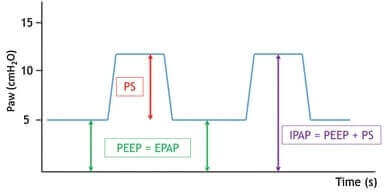
Ventilaattorin jokaisella hengenvedolla antama painetuki (PS, Pressure Support) on sisäänhengityspaineen IPAP (Inspiratory Positive Airway Pressure) ja uloshengityspaineen EPAP (Expiratory Positive Airway Pressure) välinen erotus. PS määrittää, kuinka paljon ilmaa potilas saa kullakin hengenvedolla, ja auttaa korjaamaan yöllistä alveolaarista hypoventilaatiota. Joissakin ventilaattoreissa käytetään myös IPAP/EPAP- tai PS/PEEP-asetuksia PS- tai IPAP-paineen automaattiseen asettamiseen.7
EPAP-asetukset palvelevat eri tarkoituksia eri sairauksien hoidossa. Keuhkoahtaumataudin kaltaisessa ahtauttavassa sairaudessa sisäinen PEEP on yleinen haaste. Näillä potilailla on vaikeuksia saattaa uloshengitysvaihe loppuun, ja EPAP auttaa heitä pienentämällä hengitystyötä, jota edellytetään sisäänhengityksen aloittamiseen (triggaus). Obesiteetti-hypoventilaatiosyndrooman (OHS) kaltaisessa sairaudessa sopiva EPAP-asetus voi estää ylempien hengitysteiden kokoonpainumisen unen aikana7.
On tärkeää säätää EPAP-asetusta asteittain potilaan hengitystyötä samalla tarkkaillen. Jos EPAP on liian pieni, tehokas sisäänhengityksen laukaisu eli triggaus vaikeutuu, jolloin seurauksena on triggauksen viivästyminen, tehottomat hengitysyritykset, hoitouupumus ja vaikeus sitoutua hoitoon. Jos EPAP on liian suuri, seurauksena voi olla ilmavuotoja ja hoidon epämukavuus.7
ResMedin AutoEPAP-algoritmi säätää EPAP-asetuksen automaattisesti riittäväksi pitämään ylemmät hengitystiet avoimina. Se sisältyy Lumis ST- ja Lumis ST-A laitteisiin sekä Stellar 150- ja Astral-laitteisiin. Haluatko tietää lisää? Tutustu ResMedin AutoEPAP-ominaisuuteen.
Taustahengitystaajuus käynnistää ventilaattorin tuen, kun potilaan oma hengitys ei ole riittävää. Määrittämällä taustahengitystaajuuden varmistat, että potilaan keuhkotuuletus on kaiken aikaa riittävää. Potilaan triggaamien hengenvetojen suosimiseksi taustahengitystaajuus asetetaan yleensä hieman pienemmäksi kuin potilaan spontaanin hengityksen taajuus.7 Ilman taustahengitystaajuutta ylempien hengitysteiden sekamuotoiset ja sentraaliset tapahtumat lisääntyvät obesiteetti-hypoventilaatiosyndroomaa sairastavilla potilailla.8
Nousuaika on aika, jonka kuluessa ventilaattorin paine nousee EPAP-paineesta IPAP-paineeseen. Nousuajan voi säätää potilaan ventilaatiotarpeiden, sairauden tyypin ja terveydentilan mukaan. Näin voidaan keventää potilaan hengitystyötä sekä parantaa hoidon miellyttävyyttä ja synkronointia. Suuren ventilaatiotarpeen potilaille, kuten keuhkoahtaumapotilaille, lyhyt nousuaika voi olla miellyttävämpi, kun taas neuromuskulaaripotilaat saattavat suosia hitaampaa nousuaikaa.7
Kaikissa ResMedin ventilaattoreissa on nousuaikaominaisuus, jolla voit hienosäätää laitteen IPAP-paineen saavuttamisaikaa. Haluatko tietää lisää? Tutustu ResMedin nousuaika- ja laskuaikaominaisuuksiin.
Laskuaika on aika, jonka kuluessa paine siirtyy IPAP-paineesta EPAP-paineeseen jaksotuksen (cycle) alkaessa. Eri potilaat tarvitsevat eripituisen ajan uloshengitykseen siirtymiseen. Laskuajan säätäminen potilaan fyysisten tarpeiden ja mieltymysten mukaiseksi voi parantaa potilaan ja laitteen välistä synkroniaa sekä hengitysmukavuutta erityisesti potilailla, joiden uloshengitysvirtaus on rajoittunut. Säädettävän laskuajan ajatellaan olevan erityisen hyödyllinen potilaille, jolla on edennyt keuhkoahtaumatauti, joskin on huomattava, että aiheesta ei ole tehty kliinistä tutkimusta. Näillä potilailla voi esiintyä uloshengityksen aikana pienten hengitysteiden kollapsia, jota pidempi nousuaika saattaa lievittää.7
ResMedin nousuaikaominaisuuden ansiosta voit säätää potilaan laitteeseen yksilöllisen EPAP-paineeseen nousuajan. Ominaisuus on käytettävissä Stellar-ventilaattoreissa. Haluatko tietää lisää? Tutustu ResMedin nousuaika- ja laskuaikaominaisuuksiin.
Triggaus, eli sisäänhengityksen triggaus, määrittää, milloin potilaan sisäänhengitys alkaa. Triggausherkkyys on tärkeä parametri, sillä se varmistaa potilaan ja ventilaattorin välisen synkronian. Keskitasoinen triggaus voi olla sopiva potilaan ollessa hereillä, mutta herkkyyttä on säädettävä yön ajaksi, jotta vältytään tehottomilta sisäänhengitysyrityksiltä.7
ResMedin triggaus- ja jaksotusominaisuuksien ansiosta voit hienosäätää hengitysjakson aloittamiseen ja päättämiseen tarvittavaa hengitystyötä. Ominaisuus on käytettävissä kaikissa ResMedin-ventilaattoreissa. Haluatko tietää lisää? Tutustu ResMedin triggaus- ja jaksotusasetuksiin.
Jaksotus eli uloshengityksen triggaus, määrittää, milloin sisäänhengitys päättyy. Jaksotusherkkyys on tärkeä parametri, sillä se tukee potilaan ja ventilaattorin välistä synkroniaa. Ventilaattorin hengitysjakso vastaa parhaimmillaan potilaan luonnollista hengitysjaksoa. Liian varhainen jaksotus, jossa ilman anto loppuu liian nopeasti, ja myöhäinen jaksotus, jossa ventilaattori jatkaa ilman puhaltamista potilaan uloshengityksen jo päätyttyä, voivat molemmat heikentää hoidon miellyttävyyttä. Uloshengitykseen siirtyminen tulisi säätää sellaiseksi, että sisäänhengitysaika sopii potilaan hengitysmekaniikkaan sekä hänen obstruktiiviseen tai restriktiiviseen sairauteensa.7
Kaikissa ResMedin ventilaattoreissa on triggaus- ja jaksotusominaisuus, joilla voit hienosäätää hengitysjakson aloittamiseen ja päättämiseen tarvittavaa hengitystyötä. Haluatko tietää lisää? Tutustu ResMedin triggaus- ja jaksotusasetuksiin.
Kun potilas triggaa hengitysjakson ja ventilaattori on painetuki (PS) tilassa, sisäänhengitysaika määräytyy potilaan hengitystyön ja uloshengitysmekaniikan sekä ventilaattorin erityisasetusten (paineen nousuaika, IPAP ja uloshengityksen jaksotusherkkyys) mukaan. Asettamalla sisäänhengityksen maksimiajan (TiMax) voit rajoittaa sisäänhengitysvaiheen kestoa. Se voi olla hyödyllistä merkittävän ilmavuodon tai virtaus-jaksotuskriteerin saavuttamisviiveen yhteydessä tai kun ventilaattori käyttää liikaa aikaa sisäänhengitysvaiheeseen potilaan haastavasta luonnollisesta sisäänhengitystahdista johtuen. Asettamalla sisäänhengityksen minimiaika (TiMin) voidaan varmistaa, että sisäänhengitykseen on riittävästi aikaa alveolaarisen ventilaation parantamiseksi.7
ResMedin TiControl-ominaisuus mahdollistaa sisäänhengitysajan minimi- ja maksimirajojen asettamisen potilaan luonnollisen sisäänhengityksen tarpeita vastaavasti. Ominaisuus sisältyy kaikkiin ResMedin-ventilaattoreihin. Haluatko tietää lisää? Tutustu ResMedin TiControl-ominaisuuteen.
Hengitysletkusto ja maski on määritettävä ja kalibroitava, jotta voidaan varmistaa, että potilas saa hänelle määritettyä painetta maskiin ja ventilaattori voi mitata ja kompensoida letkuston vastuksen. Maskin tyypin määrittäminen ventilaattorin algoritmiin helpottaa myös tarkoituksellisten ilmavuotojen hallintaa ja tahattomien ilmavuotojen arviointia.7
Sairaalan ulkopuolella aloitettava hoito

Kotihoidossa käytettävä NIV-hoito aloitetaan usein sairaalassa. Menettely on terveydenhuollolle kallis ja resursseja vaativa ja potilaalle hankala, erityisesti jos kyseessä on vakava sairaus tai potilaalla on toimintarajoitteita ja aloitus edellyttää matkustamista ja poissaoloa kotoa stressaavassa sairaalaympäristössä. Tutkimukset ovat onneksi osoittaneet, että NIV-hoidon aloittaminen kotona potilailla, joilla on neuromuskulaarisairaus, restriktiivinen keuhkosairaus tai keuhkoahtaumatauti, on yhtä tehokasta kuin sairaalassa tehtävä aloitus ja pienentää kustannuksia yli 50 %.5
Telemonitoring-woman-screen
Etäseurantaa voidaan käyttää ventilaatiopotilaiden hoidon hallintaan monilla tavoin. Kun hoitotiedot ovat saatavilla, voit seurata potilaan ja potilasryhmien terveydentilaa ja laiteparametreja ja havaita niissä tapahtuneet muutokset. Saat myös potilaskohtaisia hälytyksiä, kun potilaan hoito edellyttää toimia. Mahdollisuus hallita ja säätää potilaan laitteen asetuksia etänä edistää tehokasta, oikea-aikaista hoitoa ja tukee potilaan hoitoon sitoutumista jo alkuvaiheessa. Etäseurannan ansiosta potilaiden elämänlaatu paranee, sairaalahoitojaksot vähenevät ja pahenemisvaiheiden riski pienenee.9-11
Ventilaattorit tallentavat monia tietoja, esimerkiksi laitteen käyttöajan, potilaan AHI-arvon, hengitystiepaineen, ilmavirtauksen, kertahengitystilavuuden, ilmavuodot, sisään- ja uloshengitysajat, triggauksen ja jaksotuksen sekä hengitystaajuuden. Ventilaattorit tallentavat nämä muuttujat suurella tarkkuudella muistikortille, USB-muistitikulle tai pilvipalvelimelle. Jotkin ventilaattorit voivat ladata tiedot automaattisesti potilastietojen hallintajärjestelmiin etäseurantaa varten.
ResMedin potilastietojen hallintajärjestelmä AirView helpottaa potilaiden hengitystietojen käsittelyä, analysointia ja jakamista sekä potilaiden terveydentilan muutosten seuraamista. Haluatko tietää lisää?
Jos potilaan laitteen käyttö vähenee, se voi olla merkki hoitoon liittyvästä epämukavuudesta, jonka taustalla voi olla haittavaikutus tai virheellinen asetus. Lisääntynyt ventilaattorin käyttö puolestaan voi olla merkki taudin etenemisestä johtuvasta lisääntyneestä hengitystuen tarpeesta. Potilaan päivittäinen NIV-hoidon kokonaiskäyttö tallentuu tilasto- ja trenditietoihin.10
Tahattomat ilmavuodot ovat yleisiä haittatapahtumia NIV-hoidossa. Ne heikentävät ventilaation laatua ja voivat aiheuttaa hoitoon sitoutumisen heikentymistä, potilaan ja ventilaattorin välistä epäsynkroniaa ja unen laadun heikentymistä. Tarkkojen etäseurantatietojen avulla lääkärit ja kotihoidosta vastaavat voivat tunnistaa tahattomat ilmavuodot ja selvittää ne etänä. Ilmavuodosta kertovien seurantatietojen ja trendien avulla voidaan määrittää, missä ja miksi ilmavuotoja esiintyy, ja ratkaista niihin liittyvät ongelmat, jolloin NIV-hoidon tehokkuus paranee.10 Ventilaattorin tietoja käyttämällä ilmavuodot voidaan havaita varhain ja objektiivisesti ja sen jälkeen muuttaa parametreja.10
Ventilaattorin tiedoista voidaan tarkistaa potilaan apnea-hypopneaindeksi (AHI) ja ilmavirtauksen aaltomuoto. AHI mittaa unen aikana tuntikohtaisesti potilaan hengityskatkosten tai merkittävästi heikentyneiden hengitysten määrän. AHI on hyödyllinen mittari obstruktiivista uniapneaa tai obesiteetti-hypoventilaatiosyndroomaa sairastaville, jos tahattomia ilmavuotoja ei esiinny. Ylempien hengitysteiden ahtauma voi jäädä mittauksessa huomaamatta ilmavuotojen tai kurkunpään tukkeutumien yhteydessä. Ilmavirtauksen aaltomuotoa tarkastelemalla lääkärit voivat tunnistaa tapahtumat, jotka ovat jääneet pois AHI-mittauksesta. Aaltomuodosta voidaan mahdollisesti päätellä ylempien hengitysteiden ahtaumien syy, joka voidaan tarvittaessa vahvistaa unipolygrafialla.
Potilaan ja ventilaattorin välistä synkroniaa arvioidaan tilastojen avulla. Tarkemmin sitä voi tarkastella paineen ja ilmavirtauksen aaltomuodoista. Potilaan spontaanisti laukaisemien ja jaksottamien hengitysten prosenttiarvot kuvastavat yleistä synkroniaa. Nämä arvot riippuvat useista eri tekijöistä, ja niitä tulisi tulkita varovasti. Laukaistujen hengitysten prosenttiarvoa esimerkiksi saatetaan yliarvioida automaattisen laukaisun vuoksi, eikä se ota huomioon tehottomia yrityksiä tai tahattomia ilmavuotoja. Spontaanisti jaksotettujen hengitysten prosenttiosuuteen vaikuttavat jaksotuskriteerien asetukset, sisäänhengitysajan alue ja tahattomat ilmavuodot. Tarkkaan analyysiin sisältyy paineen ja ilmavirtauksen aaltomuotojen tulkinta tietyllä aika-akselilla, esimerkiksi 1 min/jakso. Se helpottaa vaiheen asynkronioiden (tehottomat hengitysyritykset, automaattinen triggaus, varhainen jaksotus, kaksoistriggaus ja viivästynyt jaksotus) ja ilmavirtauksen asynkronioiden (ilmavirtauksen ylitys tai riittämätön ilmavirtaus) tunnistamista.10
Yöllinen pulssioksimetria on vaivaton ja kustannustehokas seulontatyökalu, jolla mitataan NIV-hoidon vaikutusta kaasujenvaihtoon. Yöllinen pulssioksimetriamittaus joko erillismittauksena tai ventilaattoriin kytkettynä antaa mahdollisuuden tarkastella SpO2-arvoa, ilmavuotoja ja aaltomuotoja. Se soveltuu desaturaation nopeaan tunnistamiseen ylempien hengitysteiden ahtaumien yhteydessä. Vaikka sitä ei suositella tietyille potilasryhmille, sillä voidaan seuloa hengitystapahtumia, ennustaa seurauksia ja seurata yön aikaista NIV-hoidon käyttöä. Yöllisen pulssioksimetrian tulkinta edellyttää vähintään 4,5 tunnin unen rekisteröintiä ja minimaalisia artefakteja, tahattomat ilmavuodot pois lukien. Rajoitusten vuoksi tilastollista tarkastelua voidaan täydentää visuaalisella tarkastelulla. Poikkeavat tulokset voivat edellyttää ventilaattorin asetusten säätämistä.10
Mechanical ventilation FAQ
Noninvasiivinen ventilaatio (NIV) tarkoittaa ventilaatiohoitoa, jota annetaan noninvasiivisesti esimerkiksi nenämaskin, kokokasvomaskin tai suukappaleen kautta. Sitä käytetään yleisesti hengitysvajauksen hoitoon potilailla, joiden hengitysjärjestelmä ei pysty huolehtimaan hengityskaasujen (hapen ja hiilidioksidin) vaihdosta. Teknologioiden kehityksen ansiosta noninvasiivisesta ventilaatiosta on tullut yhä suositumpi mekaanisen ventilaation muoto. Noninvasiivista ventilaatiota käytetään tukemaan potilaan hengitystä ilman intubointia tai trakeostomiaa. Siksi NIV-hoito on helppo ottaa käyttöön ja miellyttävämpi potilaalle. Invasiivisiin menetelmiin verrattuna myös infektioriski on pienempi12. NIV-hoito on myös joustavampi vaihtoehto ventilaatiohoidosta riippumattomille potilaille, sillä ventilaatiota voi käyttää ajoittain. Potilas voi esimerkiksi käyttää hoitoa vain öisin, hoito ei edellytä tehohoitoyksikössä oloa ja sitä voidaan käyttää myös kotihoidossa.
Invasiivista ventilaatiota (IV) käytetään potilailla, joille noninvasiivinen ventilaatio (NIV) ei sovellu. Invasiivinen ventilaatio tarkoittaa, että potilaalle tehdään keinotekoinen ilmatie viemällä jokin instrumentti suun tai nenän kautta (esim. intubaatioputki) tai ihon läpi (esim. trakeostomiakanyyli). Invasiivista ventilaatiota käytetään, kun potilaalla ilmenee äkillinen hengitysvajaus tai potilas on riippuvainen pitkäaikaisesta kotihoidossa annettavasta ventilaatiohoidosta. Kun trakeostomiakanyyli on paikallaan, ilmavuotoja voidaan hallita ja ventilaatio varmistaa. Jos potilaalla on runsasta limaneritystä, limaa voidaan poistaa trakeostomiakanyylin kautta imemällä.
Sekä invasiivisessa että noninvasiivisessa mekaanisessa ventilaatiossa laitteen puhaltama ilma täyttää keuhkot samaan tapaan kuin ihminen puhaltaa ilmaa ilmapalloon. Laite puhaltaa ilmaa esiasetetulla paineella (barometrinen eli painesäätöinen ventilaatio) tai esiasetetun tilavuuden verran (tilavuussäätöinen ventilaatio) potilaan hengitysjakson sisäänhengitysvaiheen aikana.
Barometrisessa eli paineeseen perustuvassa ventilaatiossa annetaan esiasetettua painetta jokaisella sisäänhengityksellä, mutta potilaan hengityksen kertahengitystilavuus ja virtausnopeus voivat vaihdella. Kaksoispaineventilaattoreissa käytetään tyypillisesti painesäätöistä ventilaatiota ja ilmavuotoletkustoa. Kaksoispaineventilaattoreita käytetään ensisijaisesti noninvasiiviseen ventilaatioon (NIV), mutta joitakin niistä voi käyttää myös invasiivista ventilaatiota tarvitsevilla, ventilaatiohoidosta riippumattomilla potilailla.
Volumetrisessa eli tilavuuteen perustuvassa ventilaatiossa annetaan esiasetetun tilavuuden verran ilmaa sisäänhengitysjakson aikana. Tilavuuden antamiseksi tarvittava paine vaihtelee, ja virtausnopeutta voidaan säätää.
Hybridimalleissa yhdistyvät tilavuussäätöisen ja painesäätöisen ventilaation ominaisuudet. Sillä varmistetaan, että hengitysteiden painetta säädetään jatkuvasti esiasetetun tilavuuden saavuttamiseksi.
Invasiiviseen ventilaatioon käytetään yleensä ventilaattoria, jolla voi antaa korkeita paineita ja monitoroida uloshengityksen tilavuutta, ja jossa on laaja hälytysvalikoima.
Ventilaattorit voivat antaa hengitystukea ilmavuotoletkuston tai venttiililetkuston kautta.
Ilmavuotoletkusto on yksihaarainen letkusto, jossa on tarkoituksellinen ilmavuoto. Ilmavuoto voi olla joko letkustossa tai maskissa. Kun potilas hengittää ulos, uloshengitysilma poistuu ilmavuodon kautta. Tästä syystä ilmavuotoletkustoa käyttävissä laitteissa ilma virtaa jatkuvasti letkuston läpi uloshengitysilman poistamiseksi.
Tahaton ilmavuoto on yleinen potilaan ja ventilaattorin välisen asynkronian aiheuttaja.
Venttiililetkustoissa on aktiivinen sisään- ja uloshengitysventtiili, joka aukeaa ja sulkeutuu sisään- ja uloshengityksen mukaan. Venttiililetkustoja voidaan käyttää sekä invasiiviseen että noninvasiiviseen ventilaatioon painesäätöisessä, tilavuussäätöisessä ja näiden yhdistelmäventilaatiomuodossa. Venttililetkustoja voidaan käyttää yksi- tai kaksihaaraisissa kokoonpanoissa. Noninvasiiviseen ventilaatioon, jossa käytetään uloshengitysventtiiliä, pitää käyttää ilma-aukottomia maskeja. Kaksihaaraista letkustoa voidaan käyttää potilailla, joiden uloshengityksen tilavuutta on seurattava tarkasti, kuten erittäin nuorilla potilailla tai potilailla, joilla on edennyt vakaa sairaustila. Venttiililetkustoja voidaan käyttää invasiivisesti ventiloiduilla potilailla, mutta niitä voidaan käyttää myös noninvasiivisesti painesäätöisissä ja joissakin tapauksissa tilavuussäätöisissä toimintamuodoissa.
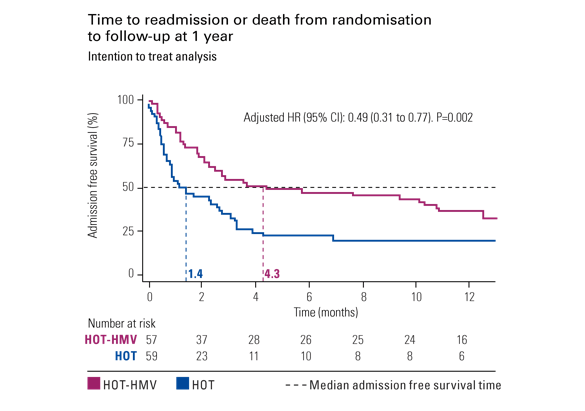
Kotona annettavan NIV-hoidon tutkimus
Tutustu uusimman kliinisen tutkimuksen merkittävimpiin tuloksiin sekä tutkimuksen vaikutuksiin tietoisten hoitopäätösten tekemiseen ja potilaiden valintaan.
Hengityssairauksien hoito

Keuhkoahtaumataudin hoito
NIV-hoitoa suositellaan kansainvälisissä suosituksissa vakaata hyperkapnista keuhkoahtaumatautia sairastaville, koska se voi pidentää potilaiden elossaoloaikaa, parantaa elämänlaatua ja vähentää sairaalahoitoon joutumista.

Obesiteetti-hypoventilaatiosyndrooman hoito
NIV-hoitoa suositellaan potilaille, joilla esiintyy hypoventilaatiota ja korkeintaan lievää obstruktiivista uniapneaa, joilla on liitännäissairautena pulmonaalihypertensio ja potilaille, joilla CPAP-hoito ei tehoa.

Neuromuskulaarisairauksien (NMD) hoito
Yöllä annettava NIV-hoito voi parantaa NMD-potilaiden kaasujenvaihtoa ja unta, lievittää oireita ja pidentää elossaoloaikaa. Edenneeseen sairauteen saatetaan tarvita NIV-hoitoa myös päivällä.
Viitteet
Tämä sisältö on tarkoitettu vain terveydenhuollon ammattilaisille.
Katso potilaalle ja henkilökunnalle tarkoitetuista käyttöohjeista asiaankuuluvat vasta-aiheisiin, varoituksiin ja varotoimiin liittyvät tiedot, jotka on otettava huomioon ennen tuotteiden käyttöä ja käytön aikana.
- M.L. Duiverman, J.M. Vonk, G. Bladder, J.P. van Melle, J. Nieuwenhuis, A. Hazenberg, et al. Home initiation of chronic non-invasive ventilation in COPD patients with chronic hypercapnic respiratory failure: a randomised controlled trial. Thorax, 75 (2020), pp. 244-252
- R.J.M. van den Biggelaar, A. Hazenberg, N.A.M. Cobben, M.A. Gaytant, K.M. Vermeulen, P.J. Wijkstra. “A randomized trial of initiation of chronic non-invasive mechanical ventilation at home vs in-hospital in patients with Neuromuscular Disease and thoracic cage disorder”: The Dutch Homerun Trial.Chest, (2020),
http://dx.doi.org/10.1016/j.chest.2020.07.007 - A. Hazenberg, H.A. Kerstjens, S.C. Prins, K.M. Vermeulen, P.J. Wijkstra.
Initiation of home mechanical ventilation at home: a randomised controlled trial of efficacy, feasibility and costs. Respir Med., 108 (2014), pp. 1387-1395
http://dx.doi.org/10.1016/j.rmed.2014.07.008 | Medline
- E. Bertella, P. Banfi, M. Paneroni, S. Grilli, L. Bianchi, E. Volpato, et al.
Early initiation of night-time NIV in an outpatient setting: a randomized non-inferiority study in ALS patients. Eur J Phys Rehabil Med., 53 (2017), pp. 892-899
http://dx.doi.org/10.23736/S1973-9087.17.04511-7 - Duiverman ML. ”Tricks and tips for home mechanical ventilation” Home mechanical ventilation: set-up and monitoring protocols. Pulmonology. 2021 Mar-Apr;27(2):144-150. doi: 10.1016/j.pulmoe.2020.08.002. Epub 2020 Sep 8. PMID: 32912752.
- Ahmed SM, Athar M. Mechanical ventilation in patients with chronic obstructive pulmonary disease and bronchial asthma. Indian J Anaesth. 2015 Sep;59(9):589-98. doi: 10.4103/0019-5049.165856. PMID: 26556918; PMCID: PMC4613406.
- Arnal JM, Thevenin CP, Couzinou B, Texereau J, Garnero A. Setting up home noninvasive ventilation. Chron Respir Dis. 2019 Jan-Dec;16:1479973119844090. doi: 10.1177/1479973119844090
- Contal O., Adler D., Borel J.-C., Espa F., Perrig S., Rodenstein D., Pépin J.-L., Janssens J.-P. Impact of different backup respiratory rates on the efficacy of noninvasive positive pressure ventilation in obesity hypoventilation syndrome: A randomized trial. Chest. 2013;143:37–46. doi: 10.1378/chest.11-2848.
- Cruz J, Brooks D, Marques A. Home telemonitoring effectiveness in COPD: a systematic review. Int J Clin Pract 2014; 68(3): 369-78.
- Arnal JM, Oranger M, Gonzalez-Bermejo J. Monitoring Systems in Home Ventilation. J Clin Med. 2023 Mar 10;12(6):2163. doi: 10.3390/jcm12062163.
- Jiang W, Jin X, Du C, Gu W, Gao X, Zhou C, Tu C, Chen H, Li H, Shen Y, Zhang Y, Ge X, Sun Y, Zhou L, Yu S, Zhao K, Cheng Q, Zhu X, Liao H, Bai C, Song Y. Internet of things-based management versus standard management of home noninvasive ventilation in COPD patients with hypercapnic chronic respiratory failure: a multicentre randomized controlled non-inferiority trial. EClinicalMedicine. 2024 Mar 10;70:102518. doi: 10.1016/j.eclinm.2024.102518.
- Wang T, Zhang L, Luo K, He J, Ma Y, Li Z, Zhao N, Xu Q, Li Y, Yu X. Noninvasive versus invasive mechanical ventilation for immunocompromised patients with acute respiratory failure: a systematic review and meta-analysis. BMC Pulm Med. 2016 Aug 27;16(1):129. doi: 10.1186/s12890-016-0289-y. PMID: 27567894; PMCID: PMC5002326.
Viimeisin päivitys: 1.8.2024